Принципы применения инсулина
С тех пор как был открыт гормон, отвечающий за регуляцию уровня глюкозы в крови, прошло время, поэтому появились различные виды инсулина. Они отличаются по длительности действия, скорости наступления эффекта, способу введения и так далее. Рассмотрим, какой инсулин лучше, и что необходимо знать об использовании препаратов короткого и длительного действия.
Классификация гормонов
Простой инсулин был извлечен из поджелудочной железы животных около полувека назад. С тех пор он применяется в лечении сахарного диабета до сегодня. Сейчас ученые умеют производить инсулиновые препараты самостоятельно, не прибегая к экстракции гормона из поджелудочной железы животных. Это так называемые рекомбинантные средства. За это время было создано много вариантов этих гормональных препаратов. У них разная длительность действия, состав и прочие характеристики.
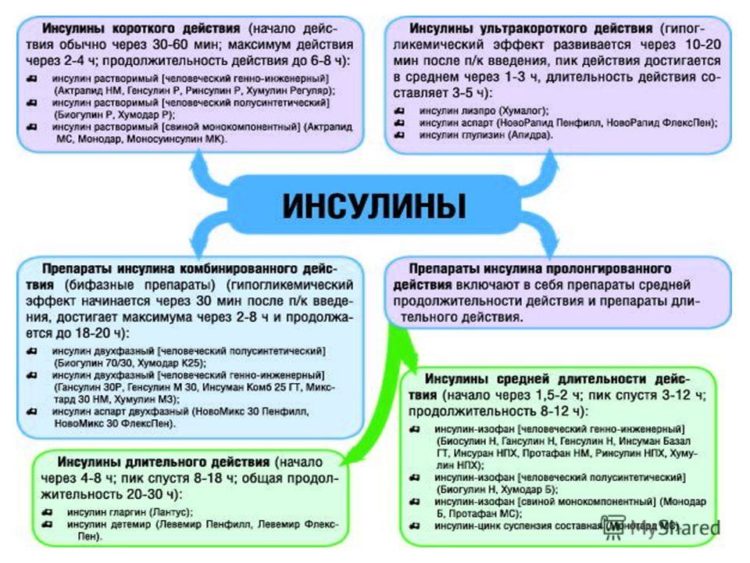
Инсулины короткого действия подразделяют на 2 типа:
- Препараты короткого инсулина — Актрапид НМ, Хумодар Р, Монодар, Биогулин Р, Актрапид МС, Моносуинсулин МК и др.
- Ультракороткий инсулин — Хумалог и Апидра.
Что касается длинных инсулинов, к ним относят инсулины средней продолжительности действия и очень длинные. Это инсулин-цинк, инсулин-изофан и другие препараты.
«12817»]Читать также Инсулин при сахарном диабете 2 типа: показания, расчет дозы
Использование короткодействующих препаратов при сахарном диабете
Инсулин короткого действия принимают за полчаса до приема пищи. Когда он введен, пациент обязан поесть, иначе уровень сахара в крови резко снизится, что может привести даже к потере сознания. Время введения короткого инсулина каждый пациент определяет самостоятельно, в зависимости от графика приема пищи.
Ввиду того, что у короткого инсулина есть четкий временной пик активности, очень важно его вводить так, чтобы этот пик совпадал с максимальным количеством уровня сахара в крови после употребления еды. Если гормон ввести в недостаточном количестве, будет гипергликемия (избыток глюкозы в крови), если в чрезмерном — гипогликемия (соответственно, недостаток). Обе ситуации опасны для пациента.
Инъекции короткого инсулина врачи назначают тем диабетикам, у которых резко возрастает сахар в крови после приема пищи. Использование этого типа гормона должно быть ответственным, поскольку препараты инсулина короткого действия работают дольше, нежели наблюдается всплеск уровня сахара в крови. А это значит, что спустя пару часов после приема нужно еще что-то съесть и исключить проявление гипогликемии.
— Регулярная проверка качества ссылок по более чем 100 показателям и ежедневный пересчет показателей качества проекта.
— Все известные форматы ссылок: арендные ссылки, вечные ссылки, публикации (упоминания, мнения, отзывы, статьи, пресс-релизы).
— SeoHammer покажет, где рост или падение, а также запросы, на которые нужно обратить внимание.
SeoHammer еще предоставляет технологию Буст, она ускоряет продвижение в десятки раз, а первые результаты появляются уже в течение первых 7 дней. Зарегистрироваться и Начать продвижение
 Инсулины короткого и ультракороткого действия
Инсулины короткого и ультракороткого действия
Принципы применения короткого инсулина
Есть определенные правила использования инсулина ультракороткого действия (или короткого). Они следующие:
- прием гормона должен осуществляться перед основным приемом еды;
- ультракороткий инсулин лучше всего действует при пероральном применении;
- исключают массаж места инъекции перед ее введением, поскольку это может спровоцировать неравномерное всасывание гормона;
- количество единиц инсулина для каждого пациента рассчитывается индивидуально в диапазоне 8-24 для взрослых и до 8 для детей за сутки.
Дозировку гормона для себя рассчитать достаточно просто. Для этого нужно знать, насколько превышен уровень глюкозы в крови в момент голода, а также сколько хлебных единиц будет присутствовать в пище, которая будет употребляться. К примеру, если при пустом желудке у пациента уровень глюкозы составляет 11,4 ммоль/л, ему нужно принять 2 единицы инсулина, чтобы привести сахар в норму, а также еще несколько единиц для переработки сахара из пищи.
Виды короткого инсулина
В аптеках можно приобрести различные короткие инсулины. Это Хумулин, Актрапид, Инсуман Рапид, Хоморал и упомянутые выше препараты. Все они имеют свои особенности, которые нужно учитывать при выборе конкретного лекарственного средства. Так препараты поджелудочной железы свиньи часто вызывают побочные эффекты ввиду отторжения организмом пациента этого продукта.
Чтобы побочных эффектов было минимальное количество, необходимо вводить четкую дозу препарата, не пропускать время введения, выбирать новые места уколов и правильно хранить сам гормон.
Как вводить короткий инсулин, если повысился сахар
Существуют разные причины повышения уровня глюкозы в крови. В любом случае, если у больного сахарным диабетом этот уровень составляет свыше 10 ммоль/л, требуется ввести короткий инсулин. Рассчитать нужную дозу препарата очень просто при уровне сахара порядка 10 ммоль/л вводят 1 единицу, при 11 ммоль/л — 2 единицы и т. д.
Но принимать поспешные решения и необдуманно вводить гормон не стоит. Необходимо понять, почему поднялся сахар в крови, а затем уже вводить препарат медленно и в точной дозировке. Иначе, если его будет много в крови, это резко снизит количество глюкозы, а потом она снова резко поднимется. Подобные скачки ни к чему хорошему не приведут.
Максимальное количество единиц, которое можно ввести, равняется 7, даже если уровень глюкозы составляет выше 16 ммоль/л. Через четыре часа делают анализ повторно и, если это необходимо, вводят остаток гормона снова. В случае отсутствия лечебного эффекта (если длительное время, несмотря на введение препаратов, сахар показатели по-прежнему высокие), нужно обращаться в больницу, где сделают анализ на кетоновые тела. Также можно провести экспресс-анализ при помощи тестовых полосок Урикет и Уриглюк.
— Разгрузит мастера, специалиста или компанию;
— Позволит гибко управлять расписанием и загрузкой;
— Разошлет оповещения о новых услугах или акциях;
— Позволит принять оплату на карту/кошелек/счет;
— Позволит записываться на групповые и персональные посещения;
— Поможет получить от клиента отзывы о визите к вам;
— Включает в себя сервис чаевых.
Для новых пользователей первый месяц бесплатно. Зарегистрироваться в сервисе
 Полоски для определения сахара в моче
Полоски для определения сахара в моче
Короткий инсулин и ацетон в моче
Если организм получает мало углеводов, ему приходится добывать их из жиров. В ходе этих биохимических превращений образуется ацетон, который затем выявляется в моче. При этом неважно, какой уровень углеводов наблюдается в крови. Зачастую он даже пониженный.
В случае, когда в моче обнаружен ацетон, а сахар в крови повышен, делают вывод о недостатке инсулина. Его вводят повторно из расчета 20% от суточной дозы короткой формы гормона. Через три часа повторяют анализ, и если все по-прежнему, делают процедуру снова.
Как известно, ацетон пагубно влияет на молекулы данного гормона. Он уничтожает их и не дает им работать. И если падения глюкозы при инъекции не наблюдают, его вводят, пока показатели не нормализуются. Также необходимо дождаться, пока ацетон выйдет из организма. Но при этом продолжают отслеживать показатели сахара, чтобы они были в норме.
Влияет ли повышенная температура на дозировку препарата?
Когда у больного сахарным диабетом повышаются значения температуры свыше 37,5 градусов, необходимо произвести коррекцию заместительной терапии. Для этого измеряют уровень глюкозы, рассчитывают нужное количество препарата, увеличивая дозировку на 10%. Так делают перед каждым приемом пищи, пока температура тела не нормализуется.
Если вдруг температура тела возрастает значительно (например, до 39 градусов), тогда дозу корректируют более жестко, увеличивая ее на 20-25%. Также прекращают вводить препараты длинных инсулинов, так как при высокой температуре они будут попросту разрушаться.
Рассчитанную дозировку распределяют равномерно на 3-4 приема на протяжении дня, подвязывая введение лекарственного средства непосредственно к приему легко усвояемых углеводов. Такую терапию продолжают до нормализации температуры. Если после этого наблюдается избыток ацетонов в крови, переходят на особые подходы, указанные немного выше.
Как рассчитать дозировку при физической нагрузке
Физическая нагрузка способствует увеличению уровня сахара в крови. Мышцам требуется больше энергии, поэтому печень освобождает связанные молекулы глюкозы и выбрасывает их в кровь. Поэтому, если анализ указывает на наличие сахара в концентрации 16 ммоль/л и выше, любая нагрузка запрещена до приведения этого показателя в норму. И лишь после этого можно что-либо делать.
Если же уровень сахара составляет меньше 10 ммоль/л, упражнения могут даже помочь снизить его количество. Здесь также нужно соблюдать меру, чтобы не заработать состояние гипогликемии. Если физические нагрузки будут короткими, можно не корректировать дозу. Для этого достаточно подпитывать организм быстрыми углеводами через каждые 30 минут.
В случае длительных физических упражнений дозировку гормона сокращают на 10-50% согласно длительности упражнений и тяжести нагрузки. Иногда даже корректируют дозировку длинных инсулинов.
Известные препараты длинных инсулинов
Вторую группу гормонов, которые вводят диабетикам, составляет множество длинных инсулинов. Их введение очень важно. Ведь организм максимально естественно воспринимает ту терапию, которая похожа на его природную жизнедеятельность. Гормон в здоровом теле вырабатывается не одномоментно — его уровень в крови поддерживается на должном уровне. Инсулин пролонгированного действия позволяет максимально уподобить заместительную терапию этому случаю. Диабетики еще называют эту цель фразой «держать ровный фон».
Пролонгированный инсулин
Итак, пролонгированный инсулин используют для того, чтобы организовать для организма имитацию, будто это он сам выработал данный гормон. На сегодня было создано множество средств, которые позволяют добиться подобного эффекта. Прежде всего, это препараты инсулинов средней продолжительности действия (до 16 часов). К ним относят:
- Биосулин Н;
- Хумулин НПХ;
- Генсулин Н;
- Инсуман Базал и т. д.
Также в продаже есть инсулин длительного действия, время работы которого составляет свыше 16 часов. Это Лантус, Тресиба, Левемир. Эти препараты были разработаны последними, и они действительно хороши. Так, все остальные гормоны слегка мутноваты, поэтому ампулу с ними раскатывают в ладонях, чтобы равномерно размешать раствор. Этот же продленный инсулин полностью прозрачный и не содержит включений, которые могут сделать его мутным.
Средние инсулины также относят к пиковым, как и короткие. А вот инсулин продленного действия пика не имеет. Поэтому при расчете дозировки препарата этот фактор нужно учесть. В остальном же для применения всех гормонов существуют общие правила, которых нужно придерживаться.
«12817»]Важно! Инсулин продленного действия вводят в такой дозировке, которая позволяет держать в норме уровень глюкозы в крови на протяжении дня, когда пища не принимается. Отклонения от нормы могут составлять не более 1-1,5 ммоль/л. То есть, если все подобрано верно, количество сахара должно оставаться в заданных пределах, не превышая их и не снижая. Стабильность — один из важных критериев успешной заместительной терапии сахарного диабета.
Продленный инсулин обычно вводят в область ягодицы и бедра, в отличие от коротких форм, которые колют в руку или живот. Другие места выбирать не стоит, поскольку из ягодицы препарат будет распространяться по телу более равномерно, обеспечивая плавный эффект. А вот пиковые формы гормонов вводят в живот, чтобы они всосались в кровь примерно в то же время, что и пища.
 Инсулины пролонгированного и длительного действия
Инсулины пролонгированного и длительного действия
Выбор дозировки инсулина на ночь
Если вам показано использование длинных инсулинов, стоит в первую очередь подобрать дозу на ночь. Для этого необходимо выяснить, как ведет себя глюкоза в крови в это время. Процедура простая, но неудобная, ведь каждые 3 часа, начиная с 21:00 нужно просыпаться и делать замеры сахара вплоть до 6 утра.
За все это время уровень глюкозы в крови при введении длинного типа гормона должен быть одинаковым. Если наблюдаются какие-либо колебания, необходимо скорректировать дозировку в сторону увеличения или уменьшения.
Обращают внимание на тот временной участок, во время которого произошло отклонение. Например, когда пациент ложится спать, у него уровень сахара составляет 6 ммоль/л, в полночь — 6,5 ммоль/л, но в 03:00 он уже возрастает до 8,5 ммоль/л. Это означает только одно — на ночь инсулина было введено слишком мало, и больной проснется уже с завышенными показателями. Поэтому дозировку нужно скорректировать в сторону увеличения. Но есть и свои исключения.
В некоторых случаях возрастание уровня углеводов может вовсе не обозначать нехватку гормонов, регулирующих их уровень. Бывает, что подобный скачок связан с гипогликемией, поэтому ночью организм пытается отыграть ситуацию обратно и повысить уровень глюкозы, чтобы компенсировать его нехватку в другое время.
В таком случае напрашивается сразу несколько советов:
- Если вы сомневаетесь в причинах повышения сахара в ночное время, стоит провести повторное исследование конкретного промежутка (в нашем случае — 24:00-3:00), но уже с периодичностью анализов в 1 час. Если в данном промежутке есть моменты, когда концентрация глюкозы падает ниже стабильного уровня, вполне можно делать вывод о попытке организма сделать откат. Тогда количество гормона необходимо уменьшить.
- Необходимо учитывать пищу, которая была съедена за день, поскольку она также влияет на эффективность лечения длинными формами гормона.
- Для правильной оценки реакции крови на ночной инсулин исключают наличие в ней короткого инсулина и остаточной глюкозы с пищи. Чтобы этого добиться, лучше всего пропустить ужин или провести его гораздо раньше, чем обычно.
- Рекомендуется составить меню на ужин таким образом, чтобы оно включало только продукты, содержащие углеводы, поскольку наличие жиров и обилия белков может повлиять на результат исследования. Как известно, метаболизм жиров и белков гораздо более медленный, чем у углеводов, поэтому их наличие в крови может повысить уровень сахара и сделать оценку эффективности продленных форм инсулина ложной.
Выбор дневной дозы длинного инсулина
Дневную дозу базального (длинного) инсулина определяют таким же образом, как и ночную. Для этого весь день голодают и через каждый час проводят анализы. Благодаря этому подходу можно узнать, в какие временные рамки наблюдается всплеск значений глюкозы, а в какие — спад.
Но есть пациенты (к примеру, маленькие дети), которые не могут быть подвергнуты такому радикальному исследованию. Тогда они не голодают, а кровь берут у них только в определенные промежутки. Например, в один день можно пропустить завтрак и сделать утренние замеры, в другой — обед, а в третий — ужин.
Пролонгированные инсулины обычно вводятся 2 раза за сутки, а более современный препарат Лантус — только один раз.
Как уже упоминалось, большинство из препаратов являются пиковыми. Это значит, что через 6-8 часов после укола в крови будет максимум этого гормона, поэтому необходимо что-то съесть в количестве хлебной единицы, чтобы не развивалась гипогликемия.
Следует учитывать, что если по каким-то причинам дозировку базального инсулина необходимо сменить, исследования проводят повторно, чтобы убедиться во всех расчетах и быть уверенными, что это именно та доза, которую требует организм. Как только количество длинного типа гормона подобрано, определяют дозировку коротких форм.
Итак, разработаны два типа инсулина — длинные и короткие. Первые нужны для постоянного поддержания уровня гормона в крови на должном уровне. Вторые же — чтобы организм быстро справлялся со всплеском глюкозы после приема пищи. В обоих случаях важно правильно подбирать дозировку, делая это экспериментальным путем. Этот шаг очень важен, так как поддержание уровня глюкозы в пределах нормы — залог того, что сахарный диабет не будет развиваться и усугубляться.