Неприятные симптомы диабета: ожирение, зуд кожи, облысение

Ожирению сопутствует много опасных заболеваний. Одно из них это сахарный диабет. Связь между диабетом и ожирением является наиболее выразительной в случае 2 типа болезни. Этот тип основан на нехватке инсулина.
Организм вырабатывает инсулин, но его ткани менее чувствительны к нему, чем у здоровых людей. Снижение чувствительности к инсулину называется инсулинорезистентностью. Такому состоянию способствует ожирение – чем более тучный человек, тем менее чувствительны к инсулину его ткани.
Жировая ткань выделяет различные вещества, которые способствуют инсулинорезистентности. Такое состояние ухудшается со временем, вместе с дополнительными килограммами, а уровень сахара в крови растет.
Сначала появляется нарушение толерантности к глюкозе, а со временем – сахарный диабет 2 типа. Кратко это выглядит так, что чем сильнее ожирение, тем больше инсулинорезистентность. В связи с этим все тучные люди находятся в группе высокого риска, если говорить о заболевании сахарным диабетом. Почитайте несколько неплохих найденных мной материалов по теме ожирения от диабета и других симптомов, таких как облысение и кожный зуд.
Ожирение как причина сахарного диабета 2-го типа
Ожирение – одна из причин развития диабета. Еще в 5 веке до нашей эры Гиппократ сделал вывод, что тучные люди умирают гораздо чаще, чем худые. Идеалы красоты менялись от эпохи к эпохе – на протяжении нескольких веков в ранг идеала красоты возводили людей с повышенной массой тела, что признавалось обществом как символ здоровья и процветания.
Только здоровье ли это? С ростом урбанизации число людей, страдающих ожирением, стало еще больше. И их число продолжает расти из года в год. По данным ВОЗ (2008г.) около 1,4 млрд. человек на земле страдают от этого. 65% населения мира проживают в странах, где люди с повышенной массой тела умирают чаще, чем люди с пониженной массой тела. Лидером являются Соединенные Штаты Америки: 35% населения имеет повышенный вес и 27% страдает ожирением.
Согласно данным Всемирной организации здравоохранения, неконтролируемый рост массы тела – причина сахарного диабета в 44% случаев, ишемической болезни сердца-в 23% случаев и от 7% до 41% случаев-некоторых видов онкологических заболеваний.
— Регулярная проверка качества ссылок по более чем 100 показателям и ежедневный пересчет показателей качества проекта.
— Все известные форматы ссылок: арендные ссылки, вечные ссылки, публикации (упоминания, мнения, отзывы, статьи, пресс-релизы).
— SeoHammer покажет, где рост или падение, а также запросы, на которые нужно обратить внимание.
SeoHammer еще предоставляет технологию Буст, она ускоряет продвижение в десятки раз, а первые результаты появляются уже в течение первых 7 дней. Зарегистрироваться и Начать продвижение
Так что же такое ожирение? Это аномальные или излишние жировые отложения, которые могут нанести ущерб здоровью. К тому же, это уже и социальная проблема.
С ростом научно-технического прогресса и урбанизации человек стал испытывать огромные психо-эмоциональные нагрузки на работе, дома, в обществе. К основным фактором, способствующим ожирению, можно отнести:
- Напряженный режим трудовой жизни. Люди больше времени проводят на работе, высокая конкуренция, необходимость работать на нескольких работах – все это сказывается на здоровье нашего общества.
- Изменение пищевого поведения. В современном мире люди отдают приоритет так называемому “фаст-фуду”, содержащему много жиров и сахара, и поэтому являющемуся высококалорийной едой.
- Малоподвижный образ жизни. Как в народе говорят: “Автомобиль-это не роскошь, а средство передвижения”. Но только все чаще люди отдают предпочтение съездить в магазин за углом на машине, нежели пройти пешком. Либо остаются лишний раз дома у компьютера, чем занимаются физическими упражнениями или прогуливаются по парку.
Все это приводит к развитию избыточной массы тела. Причина тому-человечество перестает заниматься собой, предпочитая оставаться дома на диване у телевизора с “фаст-фудом” в руке.
Функции жировой ткани в нашем организме
Жировая ткань распределена по всему организму. У мужчин жировая ткань распределена более равномерно и составляет 15–20% массы тела, причем структура жировой ткани более плотная. У женщин жировая ткань составляет 20–25% массы тела, подкожно-жировой слой толще, а жиры откладываются в молочных железах, тазовой области и области бедер.
В организме взрослого человека существует 2 вида жировой ткани: белая жировая ткань (локализуется под кожей нижней части живота, бёдер, ягодиц, в сальнике, брыжейке, под брюшиной) и бурая жировая ткань (с возрастом ее становится мало и располагается она в районе шеи, почек, вдоль верхней части спины, на плечах). Несмотря на схожесть в названии, они имею разное строение и выполняю разные функции.
Белая жировая ткань составляет 95% из всех запасов жира и выполняет следующие задачи:
- накапливает жир и сохраняет энергетический запас,
- окружает внутренние органы, защищая их от механического воздействия,
- теплоизоляция,
- накапливает жирорастворимые вещества,
- выделяет в кровь ряд веществ, которые влияют на чувствительность тканей к инсулину.
Бурой жировой ткани в организме человека очень мало, но функция ее чрезвычайно важна- она перерабатывает отложения жира в белой жировой ткани, превращая его в энергию и тем самым обеспечивая энергетические потребности организма.
Как развивается диабет при ожирении?
Основную роль в развитии сахарного диабета играет белая жировая ткань, особенно та, которая окружает наши внутренние органы -висцеральная жировая ткань. Она, в отличие от жировой ткани другой локализации, хорошо кровоснабжается и богата нервными окончаниями.
Если у человека слишком большая масса, то и наши внутренние органы то же страдают от жировых накоплений. Белая жировая ткань имеет много бета – адренорецепторов (имеющих повышенную чувствительность к действию гормонов коры надпочечников –катехоламинам) и рецепторов к половым гормонам, и в то же время имеет мало альфа – адренорецепторов (они чувствительны к действию инсулина).
Важно!В результате белая (висцеральная) жировая ткань имеет повышенную чувствительность к действию ряда гормонов, которые расщепляют жиры на составляющие их жирные кислоты, и низкую чувствительность к действию инсулина, который препятствует их расщеплению. У людей с большим весом уже повышен уровень ряда гормонов: кортизола, тестостерона у женщин, инсулина и норадреналина, а у мужчин уровень тестостерона снижен. Все это может привести к снижению чувствительности органов и тканей к инсулину, повышению его уровня в крови и изменениям метаболизма.
— Разгрузит мастера, специалиста или компанию;
— Позволит гибко управлять расписанием и загрузкой;
— Разошлет оповещения о новых услугах или акциях;
— Позволит принять оплату на карту/кошелек/счет;
— Позволит записываться на групповые и персональные посещения;
— Поможет получить от клиента отзывы о визите к вам;
— Включает в себя сервис чаевых.
Для новых пользователей первый месяц бесплатно. Зарегистрироваться в сервисе
Инсулин тормозит расщепление жировых клеток (адипоцитов) на их составляющие, а следовательно тормозит выброс в кровь большого количества свободных жирных кислот и глицерина и перерабатывает глюкозу, поступившую с пищей. У людей с нормальной массой тела имеется баланс между работой инсулина и гормонов, которые расщепляют жиры на жирные кислоты. В свою очередь у людей с висцеральным ожирением уже повышен уровень гормонов в крови, которые расщепляют жиры с образованием свободных жирных кислот. И количество связывающих эти гормоны рецепторов в жировой ткани больше, чем рецепторов к инсулину.
Таки образом у людей с висцеральным ожирением образуются свободные жирные кислоты в большом количестве, и инсулин не может это предотвратить. Они в большей части попадают в печень, препятствуя тем самым связыванию инсулина с клетками печени. В результате клетки печени приобретают устойчивость к действию инсулина.
«12817»]
В дальнейшем растет устойчивость к действию инсулина в других органах и тканях. Таким образом глюкоза не поступает в клетки, а остается в крови, и тем самым органы и ткани не получают необходимую им энергию. Развивается “энергетический голод”. Вдобавок ко всему, свободные жирные кислоты способствуют увеличению производства глюкозы печенью, что еще больше усугубляет и без того имеющуюся гипергликемию. В первую очередь страдают головной мозг, скелетная мускулатура, сердце.
Все вышеперечисленное представляет собой сложный путь от избыточной массы тела к сахарному диабету 2-го типа. В дальнейшем развиваются все симптомы заболевания, о которых мы рассказывали в предыдущих статьях.
Борьба с ожирением – это и борьба с диабетом!
В настоящее время ученые ведут активные исследования в области медикаментозных методов лечения, которые были бы более эффективны в борьбе с чрезмерным весом, чем те препараты, которые сегодня уже есть. В частности, по данным зарубежных источников, ведется разработка препаратов, которые смогли бы белые жировые клетки “переводить” в бурые жировые клетки, которые бы в свою очередь сжигали “плохие” белые жировые клетки. Как это будет работать, еще не понятно. Но это еще находится в стадии научных разработок.
Внимание!Бороться со своими жирами необходимо в любом случае, даже если вы не страдаете сахарным диабетом, но имеете избыточный вес. Хотя людям с этим заболеванием очень сложно бороться с лишним весом, поскольку сахарный диабет 2-го типа сам по себе приводит к значительному росту веса, но в современной медицине это вполне возможно, необходимо только ваше желание.
Уменьшение массы тела понижает очень сильно вероятность заболеть не только сахарным диабетом 2-го типа, но и артериальной гипертензией и ишемической болезнью сердца.
У людей, которые уже заболели, это поможет снизить уровень глюкозы в крови, иногда даже до нормальных показателей. Это поможет существенно снизить дозу инсулинотерапии или вовсе отказаться от нее, ограничившись диетотерапией и/или приемом таблетированых форм лекарственных препаратов.
А также существенно снижается риск развития серьезных осложнений болезни, которые ухудшают качество жизни пациента и в дальнейшем приводят к летальному исходу: поражение глаз (диабетическая ретинопатия), поражение почек (диабетическая нефропатия) и поражение конечностей.
Ожирение и сахарный диабет
Ожирение, особенно абдоминальное, главный фактор риска развития сахарного диабета 2 типа (СД 2 типа). Сахарный диабет 2 типа является одной из важнейших проблем современной медицины, что связано как с неуклонно растущей распространенностью (предположительно к 2010 заболеваемость сахарным диабетом 2 типа составит 215 млн. человек!), так и с высокой частотой и тяжестью осложнений данного заболевания.
Ожирение висцеральное, играет важную роль в развитии инсулинорезистентности (недостаточный ответ клеток организма на инсулин при его достаточном содержании в крови). В связи с недостаточным действием инсулина процент глюкозы в крови повышается. Это в свою очередь влияет на выделение (секрецию) инсулина и чувствительность тканей к нему, а это замыкает порочный круг в развитии сахарного диабета 2 типа.
Симптомы – обрати внимание!
При беседе с пациентом, удается установить, что в течение длительного времени до постановки диагноза сахарный диабета 2 типа пациента беспокоили: жажда, повышен-ное выделение мочи (больше в ночное время), повышенная утомляемость, снижение работоспособности, повышение или необъяснимое снижение (у лиц с избыточной массой тела) массы тела при сохраненном аппетите, склонность к простудным забо-леваниям. У 80-90% больных СД 2 типа имеет место ожирение.
Бойся осложнений!
Сахарный диабет 2 типа, как правило, развивается медленно, нередко впервые его выявляют при обращении к врачу по поводу кожного зуда, фурункулеза, других заболеваний.
В ряде случаев сахарный диабета 2 типа выявляют, когда пациент обращается по поводу следующих осложнений:
- нарушение зрения, катаракты;
- заболевания периферических сосудов (ангиопатии);
- нарушения функции почек;
- импотенция или эректильная дисфункция.
Как выявить заболевание?
Диагноз СД подтверждают с помощью лабораторной диагностики:
- 3-х кратное определение глюкозы в крови натощак;
- определение уровня гликированного гемоглобина (позволяет оценить состояние углеводного обмена в течение 90 дней) или уровня фруктозамина;
- определение уровня глюкозы в моче;
- гормональные исследования (уровень С-пептида).
Ожирение при диабете обычно встречается при развитии инсулиннезависимой формы (II тип). Это заболевание чаще встречается у женщин, в возрасте старше 50 лет, имеющих наследственную предрасположенность.
Для таких пациентов характерна избыточная масса тела, более 70% больных страдают ожирением, которое, совместно с гиподинамией и перееданием, и является основной причиной развития инсулиннезависимого диабета.
Переедание, особенно злоупотребление углеводистой пищей, приводит к гипергликемии и гиперинсулинемии, вследствие чего уменьшается не только способность специфических клеточных рецепторов взаимодействовать с инсулином, но и снижается их общее количество в тканях.
Эти изменения приводят к снижению биологической активности инсулина и усиливают гипергликемию. Не связанный с рецепторами инсулин не может проявить своего действия, и глюкоза не утилизируется клеткой.
Ожирение при диабете способствует поддержанию гиперинсулинемии (а, следовательно, инсулинрезистентности) также за счет изменения секреции некоторых гастроинтестинальных гормонов.
Совет!Факторами риска в отношении инсулиннезависимого диабета являются также артериальная гипертензия, ишемическая болезнь сердца, возникающие, как правило, на фоне ожирения и частые стрессовые ситуации.
В последнее время гиперинсулинемию, артериальную гипертензию и ожирение относят к проявлениям метаболического синдрома, при наличии которого, значительно возрастает риск развития тяжелых сердечно-сосудистых заболеваний (преобладают атеросклеротические изменения крупных сосудов, часто являющиеся причиной инфаркта миокарда и инсульта).
Примерно для 20% больных инсулиннезависимым сахарным диабетом диета является единственным и вполне достаточным для достижения компенсации методом лечения. Ожирение при диабете обязательно требует назначения лечебного питания, т.к. после нормализации массы тела у таких больных снижается, а иногда и полностью отпадает необходимость применения сахаропонижающих препаратов.
Каждый больной диабетом должен строго соблюдать диету, составленную с учетом массы тела, роста и характера работы, выполняемой пациентом. Показан дробный режим питания (прием пищи 5-6 раз в день).
Как остановить потерю волос
Сложно примириться, особенно женщине, с тем, что имея до болезни сахарным диабетом длинные густые волосы, видеть, как они с каждым годом становятся все более редкими, сильно выпадают, а рост их заметно замедлился. Многих интересует, существуют ли способы приостановить алопецию при диабете.
Почему выпадают волосы
То, что при сахарном диабете происходит выпадение волос — это очевидный результат самого заболевания и является одним из его симптомов. Заболевание приводит к нарушению метаболических циклов в организме человека, их замедлению, что, естественно, отражается и на цикле роста волос.
Есть мнение, что первопричина выпадения шевелюры при сахарном диабете — это высокое содержание в крови сахара. Поэтому прежде всего, необходимо нормализовать сахар, а потом можно заняться их укреплением — пить витамины, делать маски и массаж.
«12817»]
При диабете нарушается кровообращение в организме, циркуляция крови во всех конечностях, включая и голову, снижается. Из-за недостаточного кровообращения нужное количество полезных веществ, и что весьма важно, кислорода не могут добраться до волосяных луковиц. По этой причине они не получают полноценного питания. Дефицит питания приводит к тому, что волосы слабеют и выпадают. Плохое кровообращение приостанавливает и их дальнейший рост.
По мнению специалистов к алопеции приводят гормональные изменения, которые происходят при заболевании диабетом из-за того, что сахар в крови имеет высокие показатели.
Проблемы с волосами несут стрессовые ситуации. Человек должен принять диагноз заболевания, адаптироваться к новому складу жизни и рациону — все это является сильным стрессом для него, особенно в начале болезни.
Заболевание предполагает употребление лекарственных препаратов, которые вызывают побочные действия, реакция на их прием — алопеция.
Важно!Диабет способствует снижению иммунной системы, из-за чего организм приобретает высокую чувствительность к инфекциям, а это приводит к различным грибковым и бактериальным болезням кожи, которые, в свою очередь, становятся причиной алопеции и замедления роста волос.
Суть в том, что любые нарушения кожных тканей у больных сахарным диабетом восстанавливаются не так быстро, как у здоровых людей. На таких участках волосы растут медленней, а при больших повреждениях возможно появление очагового облысения. Появляются проблемы со щитовидной железой. Ее гормоны напрямую влияют на рост волос и их состояние.
Что предпринять для предотвращения выпадения
При педантичном контроле над болезнью и соответствующем лечении справиться с проблемой облысения при сахарном диабете можно. В этом вам помогут наши советы.
Остерегайтесь стрессовых ситуаций, держите в узде свои эмоции. Настройтесь на положительный исход возникших затруднений. Не забывайте, что стрессы приводит к гормональному дисбалансу и нарушению обмена веществ, а это пагубно отражается на здоровье вашей шевелюры.
Не допускайте повышения в крови уровня сахара, держите его под постоянным контролем. Придерживайтесь диеты, ее нарушение ведет к повышению сахара, а вот занятия спортом способствуют его снижению.
Как только вы заметили, что количество выпавших волос больше чем обычно — постарайтесь немедля обратиться к трихологу или, если есть поражения на коже головы, к дерматологу.
Рекомендации специалиста всегда дают положительные результаты. Дерматологические процедуры способны приостановить процесс алопеции, однако, следует знать, что оказать существенное влияния на состояние волос при диабете способна только соответствующая коррекция гликемии.
Как лечить алопецию
Лечение направлено в основном на исключение негативного влияния нарушений в организме человека на состояние волосяных фолликулов. Обязательным является укрепление иммунитета диабетика. Однако основное лечение — нормализация в крови уровня сахара, полноценное питание, употребление специальных комплексов витаминов для больных и посильные занятия физкультурой.
Приостановить процесс облысения поможет специальный уход за волосами:
- Корни длинных прядей под их тяжестью постепенно слабеют, поэтому имеет смысл их немного укоротить, чтобы снизить нагрузку на волосяную луковицу.
- Откажитесь от применения нагревательных приборов — они высушивают кожу головы, делают локоны сухими и ломкими. После мытья позвольте прядям высохнуть самостоятельно.
- Расчесывать их следует часто — в день до пяти раз. Это усиливает кровообращение и улучшает питание корней. Для процедуры используйте деревянную расческу с редкими зубьями — мелкая расческа, когда зацепляется за спутанные волосы, вырывает их с корнем. Продолжительность процедуры около 20 минут.
- Полезен массаж головы с использованием растительных масел — облепиховым, касторовым, репейным, оливковым. Продолжительность массажа примерно минут 15, далее волосы промывают нейтральным шампунем.
- Пользуйтесь специальным с лечебным эффектом шампунем, который вам порекомендовал врач-трихолог.
- Применяйте для питания шевелюры маски, приготовленные из натуральных компонентов, соответствующих вашему типу волос.
В заключение предлагаем рецепт питательной экспресс-маски от выпадения: один желток, по столовой ложке масла растительного и меда, чайная ложечка коньяка. Смесь накладывают на корни волос, утепляют, смывают спустя 15 минут.
Результат лечения алопеции при сахарном диабете в значительной степени зависит от вашего терпения и старания. Чтобы получить положительный эффект в лечении алопеции потребуется не один месяц, но то, что он будет положительный — это не вызывает сомнений.
Сахарный диабет. Что под маской?
Cахарный диабет второго типа или инсулиннезависимый диабет самый коварный. Именно развитие диабета данного типа может длиться годами, проявляя себя лишь отдельными невыраженными симптомами. Основная проблема и опасность состоит в том, что, несмотря на присутствие симптомов заболевания, диабет остается «неопознанным» длительное время. В этой статье мы расскажем о внешних симптомах, которые обязательно должны натолкнуть и врача и пациента на мысль о сахарном диабете.
Косметология или эндокринология?
Как ни парадоксально, но мы быстрее обратим внимание и отреагируем на морщины, проблемы с кожей или выпадение волос, чем на хроническую боль, длительный кашель либо другой, порой довольно серьезный симптом.
Внимание!Жизнь показывает, что категории «внешний вид» и «внутреннее содержание» в вопросах здоровья чаще перевешивают в пользу первой. Но, в случае с сахарным диабетом, это не самый худший вариант. Так как именно проблемы с волосами и кожей довольно часто являются первыми явными симптомами сахарного диабета.
Хуже, что человек с ними редко обращается «по адресу». В лучшем случае с проблемой плохого состояния волос и кожи, он обратиться к квалифицированному косметологу. Грамотный специалист при определенных симптомах всегда порекомендует вам посетить эндокринолога. А это уже шанс на правильные выводы и раннее выявление сахарного диабета. Но чаще до постановки диагноза пациент оплачивает целый ряд бесполезных косметических мероприятий, не приносящих ожидаемого эффекта.
Волосы и диабет
Алопеция (выпадение волос, облысение) является одним из частых симптомов длительной гипергликемии (повышенное содержание глюкозы) и ангиопатии (поражение сосудов). Ухудшение циркуляции крови приводит к нарушению питания волосяных фолликулов, и в результате - к выпадению волос. Дерматологические процедуры могут приостанавливать этот процесс, но существенно повлиять на состояние волос может только адекватная коррекция гликемии, в случае выявления сахарного диабета второго типа.
«12817»]
Интересную закономерность установили медики Германии. Их исследования показали зависимость между сединой и риском развития сахарного диабета. Было установлено, что в группе людей среднего возраста, у которых волосы на голове были седые, а брови нет, частота заболеваемости сахарным диабетом составила 75%, в то время, как в другой группе людей, у которых седина была как на бровях, так и на голове, диабет был обнаружен только в 14% случаев.
Точного объяснения явлению ученые пока не нашли, но такая закономерность позволяет врачу предположить более высокую вероятность предрасположенности либо наличия диабета у людей с седыми волосами и темными бровями.
Сахарный диабет – возможный виновник проблемной кожи
Кожа служит мощным барьером, разделяющим наш организм и внешнюю среду. Являясь самым большим нашим органом, она испытывает значительные нагрузки и, соответственно, требует немалых ресурсов организма. За сутки она вырабатывает до литра пота и около 70 г кожного сала, содержащих целый ряд биохимических веществ, которые обеспечивают неспецифическую защиту кожи. Также кожа выделяет с потом отработанные продукты жизнедеятельности и токсины, очищая наш организм.
Различные кожные заболевания очень часто «сопровождают» сахарный диабет. Это могут быть либо просто неприятные ощущения в виде зуда, сухости, либо более серьезные поражения кожи, такие как экзема, кандидоз, рожистое воспаление и прочие. Объяснений этим состояниями существует довольно много, но важно помнить, что виновницей может быть гипергликемия и последствия ее отрицательного влияния.
При повышенном содержании глюкозы в крови организм старается избавиться от нее путем разведения (снижения концентрации). Но вместе с избытком глюкозы организм теряет необходимую влагу. Вследствие этого страдают практически все органы и системы, но наиболее заметно это отражается на коже.
Здоровая кожа содержит большое количество воды и, как правило, находится в умеренно влажном состоянии. Но влажность кожи не является только косметическим моментом, который обеспечивает эластичность, упругость и отсутствие морщин. Достаточная влажность кожи также необходима для поддержания активности тех химических веществ, которые обеспечивают защиту кожи.
Так как ни один процесс в нашем организме не происходит в сухой среде. Именно поэтому сухая кожа более уязвима, склонна к инфицированию и легкому распространению даже самых банальных инфекций. К тому же, повышенный уровень сахара в крови обеспечивает хорошую питательную среду для размножения микроорганизмов.
Кандидоз – частый спутник диабета
Но не только кожа страдает от дефицита воды и гипергликемии. Абсолютно так же реагируют и слизистые оболочки, которые не менее уязвимы по отношению к любой инфекции. И именно слизистые оболочки первыми начинают испытывать недостаток жидкости.
Стоматит, конъюнктивит, вагинит, баланопостит и пр. – заболевания, которые при недиагностированном диабете могут быть его первыми клиническими проявлениями. К сожалению, довольно часто лечение заболевания слизистых оболочек оказывается мало эффективным. Часто, даже не достигнув существенных результатов лечения, врач и пациент не догадываются о том, что эти проблемы вызваны сахарным диабетом.
Совет!Первыми распространенными признаками сахарного диабета также бывают грибковые поражения. Как правило, вызваны они грибковой инфекцией семейства дрожжевых инфекций – рода кандида. Эти микроорганизмы довольно широко представлены в нашем организме практически на всех слизистых оболочках и коже. В норме кандиды никакого вреда не приносят, даже наоборот, служат важным компонентом нормальной микрофлоры, принимая участие в сложных взаимосвязях с другими микроорганизмами.
Но как только условия обитания меняются, грибы рода кандида начинают интенсивно и неконтролируемо размножаться, вызывая грибковые поражения кожи и слизистых оболочек (молочница). Ключевую роль играет как повышения уровня глюкозы, к которой дрожжевые грибы имеют особый «интерес», так и сухость слизистых оболочек, которые уже не способны противостоять инфекции.
В большинстве случаев грибковые инфекции являются преимущественно косметической проблемой и влияют в большей мере на качество жизни человека. Но бывают случаи, когда грибковая инфекция попадает в кровоток, и, не встречая должного сопротивления организма вызывает серьезные заболевания внутренних органов. Особенностью данных инфекций является то, что они очень трудно поддаются лечению. Именно поэтому грибковые инфекции обязательно должны быть адекватно диагностированы врачом.
Плохо заживает – исключите диабет
Следующей проблемой, с которой может столкнуться человек до постановки диагноза «сахарный диабет», может быть длительное заживление тканей. Это касается как крупных послеоперационных ран, так и мелких бытовых повреждений. Возможно, причиной может быть старая знакомая – гипергликемия. Она поддерживает более длительный инфекционный процесс в ране и тормозит естественные иммунные процессы в организме.
Также «помогает» гипергликемии нарушенная циркуляция крови в тканях, вследствие диабетического поражения сосудов. Вместе взятые, эти причины способны значительно замедлить ранозаживление, что иногда приводит к временной потере трудоспособности и отрицательно сказывается на психологическом состоянии больного.
Очень часто такие проблемы становятся более заметны после визита к стоматологу или других незначительных хирургических вмешательств. И если проблема плохого заживления решилась сама по себе, диабет снова остается неопознанным. Но при худшем варианте развития событий, проблемы усугубляются.
Трофические язвы
Особенно часто у больных сахарным диабетом второго типа наблюдаются трофические язвы, которые подолгу беспокоят человека. Они часто ошибочно расцениваются как следствие варикозного расширения вен либо другой хирургической сосудистой патологии. Иногда, только при подготовке к операции, по результатам анализов становится очевидно, что имеет место гипергликемия.
Трофические язвы у больных сахарным диабетом могут быть предшественниками более тяжелых заболеваний конечностей, ведущих к их ампутации. Именно поэтому не следует оставлять проблему без внимания, надеясь на «само пройдет». Даже если трофические язвы появились вследствие нарушения венозного оттока от нижних конечностей, заболевание требует серьезного подхода к диагностике и лечению.
Сахарный диабет – чума цивилизации
Факт, что сахарный диабет второго типа распространяется со скоростью, сравнимой с эпидемией, широко известен. В связи с этим диабет часто называют чумой нашего времени. Возможно, кому-то покажется этот термин слишком радикальным.
Важно!В кругу каждого из нас наверняка есть диабетик, который не производит впечатление смертельно больного. Но если смотреть на это заболевание со стороны специалиста, который близко сталкивается с диабетом и его последствиями, то слово «чума» оказывается вполне уместно.
Приемный день врача эндокринолога – это ежедневные встречи с инвалидами: людьми, которых болезнь лишила зрения; теми, кто нуждается в гемодиализе, так как почки отказываются работать; калеками. Видя страдания, которые испытывает больной человек, становится очевидно, что при проявлении малейших симптомов, в первую очередь, следует исключить диабет, чем потом преодолевать его тяжелые последствия всю оставшуюся жизнь. Берегите здоровье!
Выпадение волос
Течение сахарного диабета может стать причиной выпадения волос. При начинающемся облысении сахарный диабет ускоряет процесс выпадения волос. Становится причиной их «безжизненного» вида, ломкости и рассечения. Причиной этого принято считать нарушения работы потовых желез при диабете, изменения гормонального фона из-за высокого уровня сахара в крови.
Основное лечение выпадения волос при диабете направлено на нормализацию сахара в крови, обеспечению полноценного питания, потребления достаточного количества витаминов, особенно витаминов А, Е, группы В и аскорбиновой кислоты.
«12817»]
Как правило, при диабете процесс выпадения волос протекает медленно, но неуклонно. Волосы редеют, выпадает большое их количество, что заметно при расчесывании, мытье головы, на постели после сна.
Помимо лечения основного заболевания, для снижения количества выпавших волос нужен специальный уход за ними, что может приостановить процесс облысения. Правила ухода очень просты, требуют всего лишь некоторого количества внимания к себе.
- При уходе за волосами стрижку делают короткой – для снижения нагрузки на волосяную луковицу, для обеспечения питания самого волоса и его корня через срез от ножниц. Стрижку обновляют чаще, чем раз в месяц.
- Расчесывать волосы нужно не густой расческой, но делать это требуется не менее 3-5 раз в день. Процесс расчесывания стимулирует кровообращение в корнях волос, улучшает питание волосяной луковицы.
- Для сушки не применяют нагревательные приборы (сушка над газовой горелкой, феном). Волосы тщательно вытирают полотенцем, расчесывают и сушат без применения высоких температур. Это предотвращает появление у волос ломкости.
- Периодически делают массаж корней волос. Для этого применяют масла облепиховое, подсолнечное очищенное, оливковое, касторовое. Наносят на волосы, массируют 3 – 5 мин и смывают нейтральным шампунем.
- Для питания волос применяют маски, приготовленные в домашних условиях. Маски готовят из отваров лечебных трав, без применения медицинских препаратов и химических добавок.
- Лечение, его результат во многом зависит от усердия и терпеливости. Для достижения успеха в лечении облысения понадобится не один календарный месяц, но то, что результат будет удовлетворительным – в этом нет сомнений.
Рецепты:
- 4 ст ложки смеси мать-и-мачехи, крапивы в равных пропорциях настаивают на 0,5 л кипятка и моют голову трижды в день;
- 20 г корня лопуха заливают двумя стаканами кипятка и втирают остывший и профильтрованный настой в корни волос через день, тщательно смывают;
- готовят отвар листьев и стебля жимолости душистой и моют голову (отвар 1 ч ложка смеси травы и стебля на стакан кипятка).
Поражения кожи
Сахарный диабет — это хроническое заболевание, оказывающее негативное влияние на весь организм человека. Зачастую жизнь людей, живущих с диабетом, осложняется не только необходимостью постоянного контроля уровня сахара (глюкозы) в крови, поражениями глаз, почек, сердечно-сосудистой системы, но и различными нарушениями со стороны кожи.
Кожа больных диабетом подвергается своеобразным изменениям общего характера. При тяжелом течении болезни она становится грубой на ощупь, тургор ее снижается, развивается значительное шелушение, особенно волосистой части головы. Волосы теряют свой блеск. На подошвах и ладонях возникают мозоли, трещины. Нередко развивается выраженное желтоватое окрашивание кожных покровов. Ногти деформируются и утолщаются.
Некоторые дерматологические проявления могут выступать в качестве «сигнальных признаков» еще не установленного диагноза «сахарный диабет». Как правило, о заболевании свидетельствуют кожный зуд, сухость слизистых и кожи, рецидивирующие кожные инфекции (кандидоз, пиодермии), диффузное выпадение волос.
Этиология кожных поражений при диабете безусловно связана с нарушениями углеводного обмена. Для предотвращения развития осложнений пациентам необходимо постоянно контролировать уровень сахара в крови. Чем ближе этот показатель к «недиабетическому», тем меньше вероятность появления и развития осложнений.
Сухость кожи
При повышенном уровне сахара (глюкозы) в крови организм больного диабетом выделяет избыточное количество мочи и теряет жидкость. Это значит, что обезвоживается и кожный покров: кожа становится сухой и шелушащейся. Нарушается работа сальных и потовых желез. Возникает неприятный зуд, образуются трещины, повышается риск развития кожных инфекций.
Внимание!Соблюдение правил гигиены кожи позволяет предотвратить кожные поражения. Но больной коже не подходят обычные косметические средства, например, туалетное мыло: оно понижает кислотность кожи, уменьшая ее сопротивляемость к микробам. Поэтому умываться, мыть руки и ноги надо рН-нейтральным мылом. А лицо вообще лучше очищать водными лосьонами или косметическим молочком.
Большое внимание следует уделять коже кистей и стоп. Поддержание чистоты кожных покровов, использование специальных увлажняющих и смягчающих косметических средств является необходимой ежедневной процедурой для больных диабетом. Наиболее эффективными являются косметические средства, содержащие мочевину.
Гиперкератоз
Гиперкератоз (избыточное образование мозолей) является одной из основных причин образования диабетических язв. При ношении тесной обуви постоянное давление на определенное место может вызвать образование мозоли. Обычно они возникают на подошве (натоптыши), на верхней поверхности пальца, иногда — на боковой стороне и в межпальцевом промежутке.
Образовавшаяся мозоль давит на кожу, вызывая кровоизлияние под ней, которое впоследствии может привести к образованию трофической язвы. Сухость кожи зоны пяток приводит к ее ороговению, появлению трещин, которые доставляют много неудобств при ходьбе и также могут инфицироваться.
Пациенты с сахарным диабетом должны носить удобную, лучше всего специальную ортопедическую обувь, чтобы избежать деформации стоп, образования мозолей и потертостей. Уже сформировавшуюся мозоль ни в коем случае нельзя срезать или распаривать ногу в горячей воде. Запрещено использовать мозольную жидкость и пластыри.
Средством выбора в таких случаях являются специальные смягчающие и увлажняющие кремы, содержащие большое количество (около 10%) мочевины. Применять их лучше всего 2-3 раза в день: наносить на чистую кожу, желательно после обработки пемзой, и следить за тем, чтобы крем не попал в область между пальцами.
Трофические язвы
Диабетические язвы появляются, когда инфицированные ранки не были пролечены правильным образом. При образовавшихся трофических язвах больные сахарным диабетом проходят лечение в кабинете «Диабетической стопы».
Общие принципы лечения заключаются в использовании современных перевязочных материалов (альгинаты, повязки из полиуретановой пены, гидрогели и т.п.), регулярной обработке раны не содержащими спирта антибактериальными средствами и грамотном применении антибиотиков.
Инфицирование порезов и мелких поражений кожи
У больных сахарным диабетом зачастую возникает инфицирование кожи в местах инъекций инсулина и забора крови на анализ. Мелкие порезы кожи при подстригании ногтей также могут стать входными воротами инфекции.
Из-за нарушения нервной проводимости (диабетическая нейропатия) у больных диабетом снижена болевая чувствительность, и даже серьезные повреждения кожи могут остаться незамеченными, что приведет в конечном итоге к инфицированию. Поэтому больные сахарным диабетом уделяют значительное внимание состоянию кожи, проходят специальное обучение по программе «Диабетическая стопа».
Совет!Для обработки мелких ранок ни в коем случае нельзя рекомендовать использовать спиртосодержащие растворы (йод, бриллиантовый зеленый) или раствор перманганата калия. Лучше всего обработать перекисью водорода, фурацилином, хлоргексидином или нанести специальные косметические средства, содержащие антибактериальные компоненты.
При появлении признаков воспаления (его признаками являются покраснение, отек, болезненность) больному следует немедленно показаться врачу.
Грибковое поражение ногтей и кожи (микоз)
Источником грибковой инфекции является попадание на кожу возбудителей микозов. Ослабление иммунной защиты у больных диабетом приводит к тому, что грибок начинает активно размножаться. Поражения грибковыми инфекциями у больных с сахарным диабетом встречаются в 2 с лишним раза чаще, чем у здоровых людей.
Микоз ногтевой пластины (онихомикоз) проявляется изменением цвета ногтя, ее утолщением или расслоением. Утолщенный ноготь создает дополнительное давление на палец в обуви, в результате может образоваться диабетическая язва. Для уменьшения толщины ногтя пациенты с диабетом регулярно проводят механическую обработку пластины: шлифовку пилкой или пемзой.
«12817»]
Зуд, раздражение в складках кожи или в межпальцевом пространстве свидетельствуют о наличии грибкового поражения кожи. Для профилактики возникновения микозов кожи можно рекомендовать пациентам ежедневное применение косметических кремов, содержащих фунгицидные и антибактериальные комплексы. Грибковые инфекции прекрасно лечатся современными препаратами, как пероральными, так и для местного применения при условии, что они не повышают влажность между пальцами.
Для больных диабетом характерны повышенная потливость, нарушения терморегуляции, особенно в складках кожи, в результате чего возникают опрелости. Для предотвращения развития грибковой инфекции места с опрелостями рекомендуется обрабатывать тальком или профилактическими кремами, содержащими окись цинка.
Синдром диабетической стопы
При диабете риск поражения стоп значительно выше, чем у других людей. Синдром диабетической стопы (СДС) — комплекс гнойно-деструктивных поражений нижних конечностей при диабете — является одним из серьезных осложнений сахарного диабета, часто приводящим к ампутации ноги. Достаточно красноречиво об этом свидетельствует хотя бы тот факт, что риск развития гангрены стоп у больных с диабетом выше в 10-15 раз.
При поражении периферических нервных окончаний кожа ног перестанет ощущать боль, изменения температуры, прикосновения. Это грозит высоким риском травмы. Больной может наступить на острый предмет, получить ожог, натереть ногу — и не почувствовать этого. Нарушения капиллярного кровотока (микроангиопатия) резко снижают способность раны заживать.
Важно!К проявлениям СДС относятся: трофические язвы; хронические, долго незаживающие гнойные раны; флегмоны стопы; остеомиелит костей стопы; гангрены одного или нескольких пальцев, всей стопы или ее части. Лечение диабетической стопы очень сложное и затратное, зачастую больные приходят к врачу уже на такой стадии развития осложнения, что спасти жизнь может только ампутация.
Поэтому очень важно, чтобы пациенты знали, что раннее обращение к врачу, профилактика кожных поражений и осуществление ухода за ногами является необходимыми мероприятиями для предотвращения инвалидизации.
Забота о ногах при диабете значительно отличается от обычной гигиены у людей без сахарного диабета. Главным моментом лечения диабетической стопы является коррекция уровня сахара в крови, поэтому лечение проводит, как правило, хирург вместе с эндокринологом. Без коррекции углеводного обмена добиться хороших результатов в лечении инфекционных заболеваний кожи практически невозможно.
Для пациентов разработаны специальные правила по уходу за ногами, в поликлиниках работают кабинеты или отделения «Диабетической стопы».
Сегодня больные сахарным диабетом могут найти в аптеках все необходимое для специального ухода за кожей. Достаточный выбор дорогих импортных и эффективных, но доступных российских средств поможет сделать тщательный уход за кожей при сахарном диабете хорошей привычкой, улучшить качество жизни больных и избежать развития ряда серьезных осложнений.
Лечение зуда
Что необходимо сделать, чтобы устранить кожный зуд при сахарном диабете или хотя бы снизить его интенсивность? Необходимо четко понимать, что лечить только зуд в домашних условиях и не влиять на причину болезни – тактика крайне неправильная и вредная для организма диабетика в целом. Первоочередная задача любого диабетика – это снижение уровня глюкозы в крови, коррекция и стабилизация обмена веществ и только после этого симптоматическое воздействие.
Эндокринолог назначит либо производные инсулина , либо другие сахароснижающие лекарства, что зависит от типа диабета.
Специальная диета при данном заболевании – это определенный образ жизни и важный компонент лечения. Строго индивидуально, учитывая пол, возраст, вес пациента, ежедневную физическую нагрузку, подбирается специальное питание, предусматривающее конвертацию всех продуктов в хлебные единицы.
Диабет – это не повод лежать на диване. Умеренная физическая нагрузка оказывает благотворное влияние на течение болезни. Существует целый комплекс лечебно-профилактических мероприятий, позволяющих свести к минимуму зуд при сахарном диабете.
В процессе ежедневного душа диабетику следует обходиться без мыла или использовать самые щадящие его марки. Мочалка также должна быть мягкой и не царапать кожу. При осуществлении интимного туалета необходимо исключить средства с подсушивающим действием, применять специальные растворы для интимной гигиены или травяные препараты.
В результате грибковой инфекции диабетиков и мужского, и женского пола беспокоит зуд в промежности, белые творожистые налеты на слизистых половых органов. Эти проявления хорошо устраняет обработка раствором соды, а затем нистатиновой или другой противогрибковой мазью.
Даже небольшая ранка на коже может принести массу неприятностей. Следует обрабатывать все кожные микротравмы антисептиком и заклеивать пластырем для предотвращения попадания микробных агентов. Хороший эффект оказывает применение ранозаживляющих мазей и гелей.
Внимание!Отдельным пунктом следует выделить гигиену ног, так здесь лежит основа профилактики диабетической стопа и даже гангрены. Кожа конечностей у диабетиков «со стажем» – бледная, гипотрофичная, сильно шелушится. Ногти утолщаются, часто поражаются грибком, между пальцев образуются трещины и мокнущие язвы. Требуется выполнять тщательное мытье ног, деликатное высушивание мягким полотенцем и последующая обработка питательным кремом.
Необходимо исключить все предполагаемые факторы травматизации ног: обувь должна быть удобной и не тесной, лучше закрытой, чулки и носки хлопчатобумажные, не синтетические. Появившиеся вросшие ногти, натоптыши, мозоли нельзя удалять самостоятельно, лучше обратиться к хирургу.
Болезни кожи
Тяжелые метаболические нарушения, лежащие в основе патогенеза сахарного диабета (СД), приводят к изменениям почти во всех органах и тканях организма, в том числе и в коже. Этиология кожных поражений при СД, безусловно, связана с нарушением углеводного обмена и накоплением соответствующих продуктов нарушенного метаболизма, что приводит к структурным изменениям в дерме, эпидермисе, фолликулах и потовых железах.
В сочетании с диабетической полинейропатией, микро- и макроангиопатиями, нарушением местного и общего иммунитета это приводит к появлению различных видов сыпи, пигментных пятен, изъязвлений, а также к гнойно-септическим осложнениям.
«12817»]
Кожа больных СД подвергается своеобразным изменениям общего характера. При тяжелом течении болезни она становится грубой на ощупь, тургор ее снижается, развивается значительное шелушение, особенно волосистой части головы. Волосы теряют свой блеск. На подошвах и ладонях возникают омозолелости, трещины. Нередко развивается выраженное желтоватое окрашивание кожных покровов. Ногти деформируются и утолщаются за счет подногтевого гиперкератоза. Диффузное выпадение волос может быть симптомом плохо контролируемого диабета.
Часто дерматологические проявления могут выступать в качестве «сигнальных признаков» СД: зуд кожи, сухость слизистых и кожи, рецидивирующие кожные инфекции (кандидоз, пиодермии).
В настоящее время описано более 30 видов дерматозов, которые либо предшествуют СД, либо развиваются на фоне манифестного заболевания. Условно их можно разделить на 3 группы:
- Первичные — обусловленные диабетическими ангиопатиями и нарушением метаболических процессов (диабетические дерматопатии, липоидный некробиоз, диабетический ксантоматоз, диабетические пузыри и др.).
- Вторичные — грибковые и бактериальные инфекции.
- Дерматозы, вызываемые препаратами, применяющимися при лечении СД (экзематозные реакции, крапивница, токсидермия, постинъекционные липодистрофии).
Как правило, диабетические поражения кожи имеют длительное и упорное течение с частыми обострениями и трудно поддаются лечению.
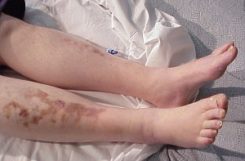
Диабетическая дерматопатия. Наиболее частое поражение при диабете выражается в появлении на передней поверхности голеней симметричных красновато-коричневых папул диаметром 5–12 мм, которые затем превращаются в пигментированные атрофические пятна (чаще выявляется у мужчин с большой длительностью СД). Субъективные симптомы отсутствуют, течение длительное, могут исчезать самостоятельно в течение 1–2 лет. Патогенез связан с диабетической микроангиопатией. Специфическое лечение дерматопатии не проводится.
Совет!Диабетический пузырь. Относится к редким поражениям кожи при СД. Пузыри возникают внезапно, без покраснения, на пальцах рук и ног, а также на стопе. Размеры варьируют от нескольких миллиметров до нескольких сантиметров. Пузырная жидкость прозрачна, иногда геморрагична и всегда стерильна. В большинстве случаев пузыри заживают без рубцевания через 2–4 нед симптоматического лечения.
Рубеоз. В детском и юношеском возрасте у больных инсулинозависимым СД на коже лба, щек (реже — подбородка) наблюдается гиперемия в виде небольшого румянца, что иногда сочетается с поредением бровей.
Диабетическая эритема. Протекает по типу эфемерных эритематозных пятен, которые наблюдаются в основном у мужчин старше 40 лет, страдающих диабетом в течение непродолжительного времени. Эти пятна характеризуются крупными размерами, резкими границами, округлыми очертаниями и насыщенной розово-красной окраской. Локализуются в основном на открытых кожных покровах — лице, шее, тыле кисти. Субъективные ощущения либо отсутствуют, либо больные жалуются на легкое покалывание. Пятна отличаются весьма непродолжительным сроком существования (2–3 дня), исчезают самопроизвольно.
Acanthosis nigricans. Характеризуется ворсинчатыми гиперпигментированными разрастаниями, преимущественно в складках шеи и подмышечной впадине. Больные жалуются на «грязную кожу», которую невозможно отмыть. На самых выступающих точках суставов пальцев иногда также имеются мелкие папулы. В основе патогенеза лежит выработка печенью инсулиноподобных факторов роста, которые вступают в связь с эпидермальными рецепторами и вызывают утолщение эпидермиса и гиперкератоз.
Диабетическая ксантома. Развивается на фоне гиперлипидемии, причем основную роль играет увеличение содержания в крови триглицеридов. Желтоватые бляшки локализуются преимущественно на сгибательных поверхностях конечностей, на груди, лице, шее и состоят из скопления триглицеридов и гистиоцитов.
Липоидный некробиоз. Относительно редкий хронический дерматоз, характеризующийся очаговой дезорганизацией и липидной дистрофией коллагена.
Инсулинозависимый СД является наиболее частой причиной липоидного некробиоза и встречается у 1–4% таких больных. Кожные проявления могут быть первыми — и долгое время единственными — проявлениями диабета. Полагают, что у 18–20% больных липоидный некробиоз может возникнуть за 1–10 лет до развития типичных симптомов диабета, у 25–32% больных развивается одновременно с этим заболеванием, однако у большинства (55–60%) СД предшествует поражению кожи. Прямой зависимости выраженности клинических проявлений липоидного некробиоза от тяжести течения диабета не существует.
Заболевание может возникнуть в любом возрасте, однако чаще ему подвержены лица от 15 до 40 лет (преимущественно женщины). Протекает на фоне инсулинзависимого диабета и характеризуется крупными единичными очагами поражения на коже голеней. Заболевание обычно начинается с появления небольших синюшно-розовых пятен или гладких плоских узелков округлых или неправильных очертаний, склонных к периферическому росту с последующим формированием четко отграниченных, вытянутых по длине овальных или полициклических индуративно-атрофических бляшек.
Важно!Их центральная часть (желтовато-коричневого цвета) слегка западает, а краевая часть (синюшно-красная) несколько возвышается. Бляшки имеют гладкую поверхность, иногда шелушащуюся по периферии. Постепенно центральная часть бляшек атрофируется, на ней появляются телеангиоэктазии, легкая гиперпигментация, иногда изъязвления. Субъективных ощущений, как правило, нет. Боль возникает при изъязвлении.
Внешний вид очагов настолько характерен, что обычно дополнительных исследований не требуется. При атипичных формах проводят дифференциальный диагноз с кольцевидной гранулемой, саркоидозом, ксантоматозом.
Эффективного лечения в настоящее время нет. Применяются средства, нормализующие липидный обмен (Липостабил, Клофибрат, Бензафлавин); улучшающие микроциркуляцию (Курантил, Трентал, Теоникол). Показаны такие препараты, как Аевит, Дипромоний, Никотинамид, Ангиотрофин. Эффективно внутриочаговое введение инсулина, кортикостероидов, Гепарина.
«12817»]
Наружно: аппликации 25–30% раствора Димексида, нанесение Троксевазиновой, Гепариновой мазей, наложение окклюзивных повязок с фторсодержащими кортикостероидными мазями. Физиотерапия: фонофорез гидрокортизона, электрофорез Аевита, Трентала. Лазеротерапия: при изъязвлении иногда прибегают к оперативному вмешательству (удалению очагов с последующей кожной пластикой).
Зудящие дерматозы (зуд кожи, нейродермит). Часто являются первыми признаками диабета. Не наблюдается прямой зависимости между тяжестью СД и интенсивностью зуда. Наоборот: замечено, что наиболее сильный и упорный зуд наблюдается при скрытой и легкой формах диабета. У большинства пациентов кожный зуд предшествует развитию не только поражения кожи при СД, но и самому установлению диагноза (от 2 мес до 7 лет). Реже зуд развивается уже на фоне установленного и леченого СД.
Преимущественной локализацией являются складки живота, паховые, межъягодичная, локтевые. Поражения часто односторонние.
Грибковые поражения кожи. Наиболее часто развивается кандидоз, обычно вызываемый Candida albicans. Чаще встречается в пожилом возрасте и у тучных пациентов с преимущественной локализацией очагов в области гениталий и крупных складок кожи, межпальцевых складок, слизистых оболочек (вульвовагинит, баланопастит, ангулярный хейлит). Кандидомикоз может играет роль «сигнального симптома» СД.
Внимание!Кандидоз любой локализации начинается с сильного и упорного зуда, в дальнейшем к нему присоединяются объективные признаки заболевания. Сначала в глубине складки появляется белесоватая полоска мацерированного рогового слоя, формируются поверхностные трещины и эрозии. Поверхность эрозий — влажная, блестящая, синюшно-красного цвета, окаймленная белым ободком.
Вокруг основного очага появляются «отсевы», представленные мелкими поверхностными пузырьками и пустулами. Вскрываясь, эти элементы превращаются в эрозии, также склонные к росту и слиянию. Диагноз подтверждается при микроскопическом или культуральном исследовании.
Для местного лечения применяются проверенные временем, простые и доступные средства — спиртовые или водные (последние лучше для крупных складок) растворы анилиновых красителей: метиленовой синьки (2–3%), бриллиантовой зелени (1%), а также жидкость Кастеллани, мази и пасты, содержащие 10% борной кислоты. Из местных антимикотиков можно использовать практически любые в виде 1–2% кремов, мазей, растворов. Наружные средства применяют до полного разрешения кожных очагов, а затем еще в течение одной недели.
Из системных антимикотиков применяются флуконазол, итраконазол или кетоконазол. Флуконазол назначают по 150 мг/сут однократно, при торпидном течении, по 150 мг/сут 1 раз в неделю в течение 2–3 нед. Итраконазол назначают по 100 мг/сут в течение 2 нед или по 400 мг/сут в течение 7 дней. Кетоконазол назначают по 200 мг/сут в течение 1–2 нед. Целесообразность назначения системных антимикотиков определяется эффективностью, предшествующей терапии, мотивацией пациента, желающего как можно скорее избавиться от проявлений болезни, а также доступностью препаратов.
Инфекционные заболевания. Бактериальные поражения кожи встречаются у больных СД значительно чаще, чем в популяции и трудно поддаются лечению. Диабетические язвы стопы являются наиболее грозным осложнением и могут приводить к ампутации конечности и даже летальному исходу.
Пиодермии, фурункулы, карбункулы, флегмоны, рожа, паронихии и панариции чаще всего вызываются стафилококковой и стрептококковой флорой. Присоединение инфекционно-воспалительных заболеваний кожи, как правило, приводит к тяжелым и длительным декомпенсациям диабета и увеличивает потребность организма в инсулине. Диагноз должен быть подтвержден получением культуры с определением чувствительности к антибиотикам. Больному назначают перорально диклоксациллин или эритромицин (при наличии аллергии к пенициллину).
Прием диклоксациллина — основной метод лечения амбулаторных больных, поскольку к нему чувствительны 97% микроорганизмов. Не нагноившиеся поражения можно также лечить с помощью применения тепла местно. При флюктуации фурункул необходимо вскрыть и дренировать. Крупные абсцессы иногда требуют рассечения и дренирования.
В заключение следует отметить, что поражения кожи при диабете являются на сегодняшний день распространенными состояниями, достаточно часто встречающимися в клинической практике. Лечение их имеет определенные трудности и должно начинаться с эффективного контроля за уровнем сахара в крови и отработкой адекватной схемы приема антидиабетических препаратов. Без коррекции углеводного обмена у этой группы пациентов все лечебные мероприятия малоэффективны.